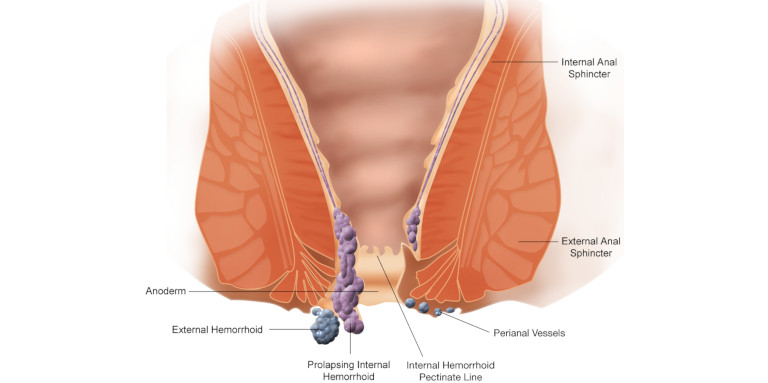
LA PATOLOGIA EMORROIDARIA
Le emorroidi sono delle formazioni angiocavernose, sostenute in sede da tessuto elastico-connettivale e muscolare, che fanno parte della normale anatomia del canale anale ed hanno la doppia funzione di “sigillare” la chiusura dello stesso e di discriminare l’arrivo del materiale fecale a livello del canale anale. Sono quindi dei rigonfiamenti venosi all’interno del canale anale che esistono in tutte le persone. In alcuni casi le emorroidi si possono “ammalare” a causa della frammentazione del tessuto connettivo e muscolare di sostegno con conseguente prolasso ed iperafflusso vascolare.
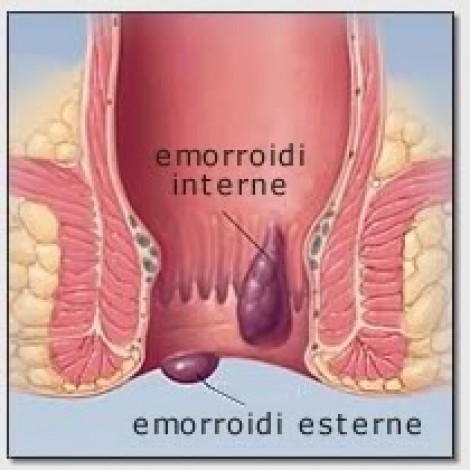
Si ha così luogo alla MALATTIA EMORROIDARIA. Molteplici possono essere le cause, come ad esempio la stitichezza, gli sforzi durante la defecazione, un’alimentazione inappropriata, lo stress etc.
Classificazione
Questa è la classificazione più utilizzata. E’ una classificazione clinica che ci dà un’idea sulla gravità della malattia e dei sintomi che non sono sempre direttamente proporzionali al grado.
- I grado ectasie vascolari del canale anale.
- II grado prolasso emorroidario riducibile spontaneamente al termine della defecazione.
- III grado prolasso emorroidario riducibile manualmente dopo la defecazione.
- IV grado prolasso emorroidario non più riducibile e permanentemente esteriorizzato.
Sintomi principali
- Sanguinamento: è il motivo più frequente per il quale il paziente si presenta alla nostra osservazione.
- Prolasso: sensazione di escrescenza carnosa perianale che aumenta durante o dopo la defecazione.
- Dolore: in genere legato ad episodio infiammatorio associato
- Prurito: più legato all’infiammazione della mucosa che non ai gavoccioli emorroidari.
- Perdite di muco: quando le emorroidi tendono a prolassare e facendo ciò trascinano la mucosa del retto distale.
- Senso di fastidio anale.
In caso di malattia emorroidaria il dolore NON è il sintomo caratteristico.
La presenza di dolore in caso di malattia emorroidaria è legata invece ad una complicanza della malattia emorroidaria detta trombosi. Quindi le emorroidi non sono dolorose ma lo possono diventare quando si trombizzano, quando cioè si gonfiano, escono all’esterno dell’ano e diventano dure e sensibilissime (trombosi emorroidaria).
Terapia
Il caposaldo della terapia della malattia emorroidaria è innanzitutto una dieta alimentare appropriata ricca in fibre, volta a correggere la stitichezza o le irregolarità dell’alvo spesso presenti nei soggetti con malattia emorroidaria.
Per quanto concerne i presidi farmacologici consiglio di utilizzare localmente alcune pomate dedicate e sempre sotto indicazione medica ed soprattutto alla luce di una sicura diagnosi (in commercio sono presenti per lo più prodotti a base di anestetici e cortisone il cui utilizzo è indicato solo per brevi periodi). La terapia antiedemigena e fleboprotettiva per bocca o I.M. ha indicazione solo nel trattamento delle complicanze acute della malattia emorroidaria e non come cura cronica o come prevenzione di nuovi episodi.
Sottolineo che, contrariamente alle credenze della maggior parte dei pazienti, la sintomatologia relativa alla malattia emorroidaria si giova in modo particolare di impacchi caldo umidi (seduti sulla borsa dell’acqua calda avvolta in uno straccio umido).
Trattamento
Non esiste “La terapia” delle emorroidi, ma un atteggiamento eclettico medico o chirurgico volto a risolvere il problema.
Teniamo a precisare che l’atteggiamento terapeutico che vi esporremo deriva esclusivamente dalla sintesi della nostra esperienza (più volte confrontata in congressi con quella degli altri Opinion Leader Nazionali ed Internazionali) con i risultati della letteratura, associazione alla possibilità di avere a disposizione tutte le tecniche più moderne per il trattamento di questa patologia in modo da non avere vincoli per poter consigliare il miglior trattamento per la presentazione di malattia di quel paziente.
Trattamento ambulatoriale
Concordiamo in buona sostanza con la letteratura che boccia i risultati della crioterapia (categoricamente), delle iniezioni sclerosanti e della fotocoagulazione (per scarsa efficacia). Pratichiamo con percentuali attorno al 70% di successi, senza necessità di anestesia e quasi sempre senza dolore le legature elastiche in caso di emorroidi di secondo grado tronculari (non circolari) o come primo approccio terapeutico in caso di prolasso di unico gavocciolo di terzo grado. Esiste un minimo rischio di emorragie postoperatorie o di suppurazione.
Di recente abbiamo introdotto anche la pessia di uno o al massimo 2 gavoccioli emorroidari con associata o meno l’escissione di un gavocciolo esterno o di una marisca: tale procedura risulta riservata per quei pazienti in grado di sopportare l’introduzione di un anoscopio operativo dedicato.
Trattamento chirurgico
Pratichiamo la Legatura dell’Arteria emorroidaria e sospensione del prolasso con anoscopio operatore (HAL doppler, THD o …..). La tecnica viene eseguita in sedazione, anestesia locale o spinale, dà solitamente poco dolore nel postoperatorio e presenta basse percentuali di complicanze (essenzialmente sanguinamento, ematomi e trombosi della componente esterna)
L’applicazione delle nuove tecnologie come la radiofrequenza o gli ultrasuoni si applica nello svolgere gli interventi classici di emorroidectomia (asportazione del tessuto emorroidario con creazione di ferite perianali) sfruttando le caratteristiche di minor invasività e di miglior emostasi e sintesi di questi strumenti.
Questo si trasforma in una parziale riduzione del dolore post operatorio che però è essenzialmente dovuto alla presenza delle ferite perianali. Utilizziamo questa procedura in caso di impossibilità tecnica ad eseguire la Prolassectomia secondo Longo, in caso di presenza di emorroide unica di terzo o quarto grado o in presenza di abbondantissimo tessuto emorroidario interno ed esterno con necessità cosmetiche ed igieniche (a volte in associazione alla prolassectomia)
Una buona percentuale di casi risulta indicata la Prolassectomia con Stapler secondo Longo. Rappresenta la miglior sintesi tra efficacia, radicalità di trattamento e un solitamente buono decorso postoperatorio con percentuale di complicanze in linea con le altre tecniche chirurgiche.
Per tutte le tecniche sottolineiamo ai pazienti che si tratta di trattamenti chirurgici ed, in quanto tali, possono essere gravati da minime percentuali di complicanze o di sequele postoperatorie ed, anedotticamente ma purtroppo per tutte le tecniche, sono descritte anche complicanze più gravi. Il fatto che un chirurgo non prospetti per il trattamento di queste patologie la possibilità che qualcosa vada storto lo giudichiamo essere un atteggiamento superficiale e non corretto al momento di ottenere il consenso informato da parte del paziente.
LA RAGADE ANALE
La ragade anale è un’ ulcera (ulcerazione dermo-epidermica) del canale anale che si manifesta con intenso dolore, soprattutto al passaggio delle feci. È localizzata al bordo interno dell’ano, in genere nel quadrante posteriore.
La ragade può essere idiopatica (non si conosce bene la causa di questa patologia) oppure essere secondaria ad interventi chirurgici, infiammazioni perianali o del retto, ecc.
Nel caso della ragade idiopatica si pensa che vi siano fattori iniziali quali un’ischemia della mucosa con spasmo della muscolatura sfinteriale in presenza di fattori scatenanti quali: stitichezza, diarrea, ponzamento, stress.
Sintomi principali:
- Dolore durante e, sovente, dopo la defecazione (dolore tagliente, graffiante)
- Sanguinamento alla defecazione (sangue rosso vivo)
- Gonfiore
- Secrezione
- Prurito
Il dolore inizia con la defecazione e può protrarsi per alcuni minuti fino a qualche ora ed è causato da una contrazione spastica dello sfintere anale.
Diagnosi
In genere il racconto del paziente (anamnesi) e una visita sono sufficienti a porre diagnosi di ragade anale.
Terapia
E’ importante ricorrere subito ad una terapia medica che, se intrapresa presto, potrà evitare l’intervento chirurgico.
Innanzitutto sono importanti alcuni consigli; pertanto:
- evitare ponzamento;
- evitare uso eccessivo di carta igienica: usare preferibilmente bidet (meglio tiepidi);
- evitare l’uso di preparazioni locali (causa di allergia);
- evitare indumenti di nylon;
- lassativi di massa ed una dieta ricca di fibre (Crusca: 15-40 gr/die);
Preparazioni locali utili:
- non steroidee per il controllo del dolore e favorenti la formazione del tessuto di granulazione;
- anestetici locali (pomate) per le forme acute.
Molti colo proctologi usano in caso di ragade acuta dei tubi di plastica di differente diametro (dilatatori anali) che introdotti nell’ano per alcuni minuti durante il giorno con la loro azione determinano un rilasciamento della muscolatura sfinteriale con conseguente riduzione dello spasmo e quindi del dolore.
Terapia chirurgica
Razionale: ridurre l’attività’ dello sfintere anale interno per ridurre la resistenza al passaggio delle feci.
Indicazioni
- Cronicità
- Spasmo severo sfinterico
- Fallimento delle terapie mediche
Tecniche principali: sfinterotomia interna. In genere laterale, la sfinterotomia viene eseguita facilmente e riporta un gran numero di risultati ottimi per il paziente, solo in presenza di corretta indicazione al trattamento. Possibili alternative possono essere la sfinterotomia posteriore, l’anoplastica (mucosa o cutanea), o il trattamento contemporaneo di ascessi cronici fistolizzati che, soprattutto nelle forme croniche, rappresentano la causa di una mancata guarigione.
La letteratura presenta anche l’uso del botulino per ridurre lo spasmo muscolare.
GLI ASCESSI E LE FISTOLE ANALI
Gli ascessi anali rappresentano la fase acuta di un’infezione che prende origine dalle ghiandole presenti tra i muscoli che circondano l’ano (sfinteri). L’ ascesso, dopo suo svuotamento naturale o chirurgico (incisione e drenaggio), diviene quasi sempre fistola. La principale caratteristica di una fistola anale è quella di diventare quasi sempre cronica e di richiedere per la guarigione l’intervento chirurgico. Le fistole perianali sono come dei tunnel che mettono in comunicazione la cute intorno all’ano (cute perianale) con l’interno del canale anale.
Sintomi principali
In caso di ascesso il paziente avverte un dolore in sede anale che aumenta gradatamente. Nel giro di ore o giorni si forma, vicino all’ano, una zona arrossata, dura e molto dolente accompagnata quasi sempre da febbre alta. In caso di fistola invece i sintomi sono la secrezione di pus o sangue da un piccolo orifizio situato vicino all’ano, il prurito provocato dall’irritazione della cute perianale, il dolore e la febbre quando la fistola si infetta e provoca nuovamente un ascesso.
Diagnosi
Una visita coloproctologica ben condotta di regola è sufficiente a diagnosticare la presenza di un ascesso o di una fistola perianale; con l’ausilio di alcuni esami diagnostici poi quali l’anoscopia, l’ecografia anale a 360° (assolutamente indispensabile per un corretto approccio terapeutico) ed eventualmente la risonanza magnetica è possibile avere un quadro più completo circa il decorso delle fistole, determinante per una corretta terapia chirurgica.
Terapia chirurgica
In caso di ascesso la terapia è l’incisione chirurgica seguita dal drenaggio del materiale infetto (pus); dopo il drenaggio si eseguono medicazioni sino a che la fase acuta termina. In caso di fistola invece il trattamento chirurgico differisce a seconda della localizzazione del tragitto dell’infezione. Infatti se non è coinvolta nell’infiammazione molta muscolatura perianale (sfinteri) l’intervento consiste nell’asportare il tessuto insieme ad una piccola parte della muscolatura; se invece viene coinvolta una porzione maggiore, l’intervento diventa più complesso e richiede esperienza.
L’obbiettivo deve essere sempre quello di trattare l’orifizio interno. La brutta fama di alto numero di recidive dopo trattamento delle fistole è dovuta alla scarsa conoscenza della patologia che viene trattata sommariamente drenando l’ascesso quando si presenta la fase acuta senza trattare il vero problema della fistola che è il l’orifizio interno a livello anale. Il trattamento può richiedere il posizionamento di setoni (drenaggi tipo piercing) nel tramite fistoloso con sezione lenta o differita (a volte necessità di tenere i setoni per più mesi), o tecniche più impegnative ma più rispettose dell’apparato sfinterico come gli advancement flap o il posizionamento di plug, la legatura intersfinterica LIFT e l’uso di Permacol Pasta (circa 60-70% di probabilità di risoluzione della sintomatologia).
Segnalo come complicanza del trattamento delle fistole una percentuale abbastanza alta di problemi di continenza anale, soprattutto se il problema viene trascurato in fase di impostazione della strategia terapeutica o in caso di “leggerezza” decisionale.
I CONDILOMI ANALI
Si tratta di lesioni tumorali benigne, trasmesse principalmente per via sessuale, causate da virus del tipo Papillomavirus.
Il contatto sessuale rappresenta la modalità di trasmissione principale. E’ opportuno al riguardo che venga controllato anche il partner e curato contemporaneamente. Le lesioni tendono a diffondersi rapidamente e ad aumentare di dimensioni.
Sintomi principali
Le lesioni si presentano sotto forma di piccole vegetazioni esofitiche, verrucose, biancastre, peduncolate. Interessano la zona perianale, il canale anale e talvolta in associazione anche i genitali. Nel caso che persistano per molto tempo vi è la rara possibilità di una degenerazione tumorale.
Diagnosi
L’aspetto clinico è tipico e sufficiente per porre la diagnosi che va confermata con esame diretto (istologico). Uno studio sierologico e immunologico ulteriore può essere utilizzato.
Terapia
Molti sono i trattamenti proposti che vanno iniziati anche in presenza di lesioni minime (la malattia non guarisce spontaneamente).
- Applicazione locale di PODOFILLINA (agente antitumorale)
- CRIOTERAPIA (FREDDO) con Azoto liquido
- Asportazione locale con bisturi a lama fredda
- Terapia immunostimolante con prodotti quale l’INTERFERONE, da utilizzare nei soggetti immunodepressi di base o nelle recidive, per via sottocutanea o intramuscolare.
LA STIPSI DA OSTRUITA DEFECAZIONE
Rappresenta quella tipologia di stipsi in cui le feci hanno un transito regolare nel colon, ma una volta arrivate nel retto si fermano ed il soggetto incontra difficoltà ad espellerle per una serie di svariati motivi.
Quindi si tratta di una difficoltà espulsiva delle feci legata ad alterazioni funzionali e strutturali del meccanismo evacuativo:
- le alterazioni funzionali (tutto è a posto ma funziona male) risiedono nell’incapacità coordinativa della sequenza dei muscoli della defecazione con conseguente difficoltà espulsiva (Dissinergia del Pavimento Pelvico)
- le alterazioni strutturali invece sono delle anomalie a carico del retto o del piano perineale che “ostacolano” la defecazione.
Compito del proctologo è lo studio di queste alterazioni e l’individuazione della corretta terapia da adottare medica o chirurgica.
Molte persone, e in maggior parte le donne, sono affette, senza saperlo, dalla cosiddetta “ defecazione ostruita”, cioè dall’impossibilità di defecare in modo naturale.
Interminabili minuti passati sul water, necessità di spingere, di effettuare manovre manuali e clisteri per effettuare una quotidiana defecazione e il più delle volte la sensazione fastidiosa di avere ancora la necessità di andare in bagno. Il fastidio è causato, spesso, da un problema inerente al canale ano-rettale (parte finale dell’apparato digerente) e non da errate abitudini di vita.
A volte la parete del retto si prolassa crendo un’ostacolo al passaggio delle feci, (ragione degli sforzi per evacuare), altre volte la muscolatura del retto si sfianca creando una sacca (rettocele) che protrude, nelle donne, verso la vagina (e quindi la necessità di “digitare” nella vagina per far passare le feci), altre volte poi , residui di feci rimangono in piccole tasche mucose lasciando la sensazione di dover ancora defecare, oppure di sentire la necessità di andare in bagno più volte.
È possibile oggi, con un nuovo intervento solitamente poco doloroso e che necessita di pochi giorni di ricovero, risolvere questo fastidioso problema con percentuali di successo intorno al 70-80%.
Sintomi
- Stare sul water per oltre 15 minuti per evacuare nonostanze gli sforzi
- Andare in bagno una o due volte la settimana.
- Necessitare del clistere
- Evacuare in più volte
- Avere la sensazione di non aver espulso tutte le feci
- Aiutarsi col dito nella vagina o nell’ano per facilitare la defecazione
Cause
Con il passare degli anni la muscolatura del retto si indebolisce e si sfianca dilatando la parte dell’intestino dove passano le feci prima di essere evacuate cioè l’ampolla rettale. Al tempo stesso la mucosa del retto perde il sostegno che la tiene fissa alla parete muscolare e tende a scendere verso il basso, si crea cioè un “prolasso” che ostruisce il canale anale.
Rimedi
Questi due fenomeni alterano la possibilità di un passaggio normale delle feci nel canale anale, determinando tutti gli effetti di cui abbiamo parlato. Il nuovo intervento è in grado di ripristinare la continuità muscolare dell’ampolla rettale e di eliminare il prolasso.
Trattamento riabilitativo
In caso di dissinergia del pavimento pelvico, senza presenza di alterazioni strutturali che provochino l’ostruzione del lume rettale, il trattamento di scelta è la riabilitazione del pavimento pelvico mediante fisiokinesiterapia, elettrostimolazione e bioffeedback. In poche parole una “ginnastica” anale e perineale che si esegue in cicli di 10 sedute mediante sonde o trattamenti di fisiocinesiterapia.
Trattamento chirurgico.
STARR (Stapled Transanal Rectal Resection) o Resezione Rettale Transanale secondo Longo.
E’ possibile oggi normalizzare l’anatomia del canale anale in modo da “disostruire” il passaggio delle feci. L’intervento può essere effettuato in anestesia spinale o in generale. Normalmente il ricovero è di 2/3 giorni e si torna alle proprie occupazioni nel giro di una settimana. L’intervento prevede la resezione per via transanale mediante l’utilizzo di suturatici meccaniche del retto esuberante e “malato”. Tra le complicanze e le sequele, presenti come in ogni intervento chirurgico anche se in percentuale relativamente basse, bisogna segnalare la possibilità di sviluppare un’urgenza defecatoria (necessità impellente di dover defecare) dovuto essenzialmente alla riduzione del volume dell’ampolla rettale. Tale problema è per lo più transitorio. In caso di presenza di muscolatura sfinterica debole o lesionata già prima della procedura chirurgica, siamo soliti eseguire l’intervento di Delorme Interna che è una mucosectomia del prolasso e plicatura circolare della muscolare. Se il prolasso rettale interno od esterno con defecazione ostruita è associato a prolasso ginecologico (utero, vagina o vescica) con sintomatologia specifica, eseguiamo Ventral rectopexy Robotica o correzione combinata con i ginecologi per via transperineale (STARR + TVT/TVTO/Elevate/Cistopessi fasciale, Sospensioni al sacrospinoso).
L’INCONTINENZA FECALE
Patologia di grande impatto sociale e psicologico. Dovuta spesso a denervazione del pavimento pelvico secondaria ad anni di stipsi con stress sul pavimento pelvico, a lesioni sfinteriali post partum o iatrogene, a patologie neurodegenerative come le neuropatie secondarie al diabete, SLA, esiti di ischemie cerebrali o disturbi psichiatrici.
La prima differenziazione deve essere fatta tra incontinenza attiva (ci si accorge di dover andare in bagno ma non si riesce a trattenere) o passiva (non ci si accorge di niente e ci si trova già sporchi).
Nel primo caso le possibili soluzioni sono la riabilitazione del pavimento pelvico, la riparazione sfinterica riservata alle lesioni maggiori, la stimolazione del tibiale ambulatoriale, la neuromodulazione sacrale-NMS.
Nel caso di incontinenza passiva il trattamento di scelta è la protesizzazione con GATEKEEPR.
Attualmente, grazie all’utilizzo di tutte queste metodiche, riusciamo a migliorare circa il 70% dei pazienti. In alcuni pazienti particolarmente complessi o anziani, purtroppo una delle soluzioni da prendere in considerazione è il confezionamento di una colostomia definitiva in modo da recuperare una buona qualità di vita ed una buona socialità.
LA MALATTIA DIVERTICOLARE
La malattia diverticolare colica consiste nella presenza di “tasche” (ernie della mucosa attraverso lo strato muscolare) in corrispondenza di punti di minor resistenza della parete intestinale. In genere interessa il sigma (66%) più altre aree del grosso intestino e soltanto nel 5% sono colpite altre parti ed il sigma non è coinvolto dalla malattia. Le donne sembrano più colpite rispetto agli uomini.
La riduzione della massa fecale, determinata dalle diete a basso residuo tipiche delle zone più industrializzate, porta ad un rallentamento del transito intestinale con incremento della pressione all’interno del colon; ciò favorisce specie nell’anziano e nei soggetti con scarsa resistenza della parete colica la formazione di sacche diverticolari.
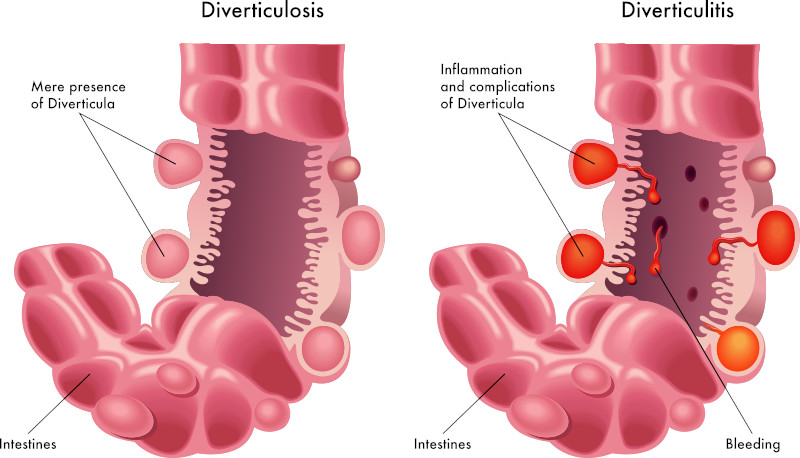
Sintomatologia
La sintomatologia della diverticolosi talvolta è indistinguibile da quella della sindrome del colon irritabile (dolori addominali, meteorismo, irregolarità dell’alvo). In caso di diverticolite il quadro clinico diviene più severo ed il dolore addominale più intenso ed insopportabile con la comparsa di febbricola e leucocitosi. La diverticolite è provocata dall’incunearsi nella tasca diverticolare di materiale fecale che vi ristagna portando con sé batteri che proliferano localmente causando infiammazione. Successivamente può determinarsi perforazione della tasca diverticolare infiammata con formazione di ascessi e fistole, emorragie intestinali fino ad un quadro di franca peritonite acuta.
Diagnosi
L’esecuzione di un clisma opaco a doppio contrasto consente la diagnosi di malattia diverticolare; la presenza di diverticoli può essere documentata in corso di colonscopia controindicata nel sospetto di diverticolite. In caso di malattia diverticolare complicata trovano indicazione l’ecografia intestinale, la TAC e la RMN.
Terapia Diverticolosi
La terapia prevede una dieta ricca in fibre supplementata da agenti formanti massa, antispastici intestinali (riduzione dei dolori addominali) ed antibiotici ad azione locale per la prevenzione delle complicanze (Rifaximina).
Diverticolite non complicata
Tale condizione richiede l’uso di antibiotici a largo spettro. E’ importante ottenere il riequilibrio idroelettrolitico riprendendo l’alimentazione orale con dieta semplice a processo flogistico spento; dopo alcuni mesi si può reintrodurre lo schema dietetico ad alto residuo.
Diverticolite complicata
Circa un terzo dei pazienti con malattia diverticolare svilupperà complicanze infiammatorie e circa un terzo di questi avrà sintomatologia persistente.
Trattamento Chirurgico
Le indicazioni al trattamento chirurgico elettivo sono:
- attacchi ricorrenti di flogosi locale.
- massa persistente e dolente.
- presenza di stenosi.
- evoluzione carcinomatosa.
- fistolizzazione.
Sono invece considerate indicazioni relative la disuria, disturbi funzionali del colon, la rapida progressione della sintomatologia, l’età del paziente. La resezione del tratto intestinale colpito seguito dal ripristino della canalizzazione è l’intervento da preferire. In alcuni casi, specie se in urgenza, il comportamento chirurgico può variare.
LE MALATTIE INFIAMMATORIE CRONICHE INTESTINALI
Le malattie infiammatorie intestinali rappresentano una delle sfide più difficili per chirurghi e gastroenterologi, e di conseguenza rappresentano una problematica importante per i pazienti. La Colite Ulcerosa e il Morbo di Crohn sono patologie croniche che richiedono una gestione in team da parte del gastronterologo e chirurgo colorettale, in modo da personalizzare e monitorare i trattamenti medici e di scegliere, se necessario, il miglior timing chirurgico in modo da poter offrire una chirurgia con alte percentuali di successo. Sopprattutto le localizzazioni perineali del Crohn vanno gestite in modo “aggressivo” nella speranza di ridurre al massimo i possibili problemi di continenza.
IL PRURITO ANALE
Il prurito anale è un sintomo, non una diagnosi. pertanto in presenza di prurito è opportuno affidarsi a un coloproctologo perchè indaghi sulle possibili cause.
Cause:
- Scarsa igiene: Il prurito è legato ad una scarsa pulizia oppure ad esempio alla presenza di disturbo sfinteriale per cui si verifica una microperdita costante di feci.
-
Patologie anali :Alcune patologie anali come ad esempio le emorroidi possono dare prurito.
- 1. Batteriche
- 2. Virali
- 3. Fungine
- 4. Parassiti
Infezioni cutanee perianali
- Malattie dermatologiche
- Malattie a localizzazione perianale quali l’eczema o la psoriasi
- Reazioni allergiche o a farmaci
- Problemi sociali
Diagnosi
Una visita coloproctologica talvolta è sufficiente ad individuare la causa. Se questa non è evidente alla visita andranno ricercate le cause con esami diagnostici specifici. Fondamentale risulta la raccolta dell’anamnesi (il paziente riferisce come è iniziato il prurito o che cosa lo scatena ecc)
Alla visita va sempre ricercata:
- la presenza di piccole perdite anali o di feci
- eventuali difficoltà igieniche
- la regolarità dell’alvo
- il tipo di dieta seguito dal soggetto
Terapia
Se la causa è evidente o nota va eseguita la terapia specifica.
In caso invece di prurito senza una causa ben evidente vanno utilizzati degli accorgimenti: sospensione di ogni terapia locale (pomate o creme) e uso di acqua tiepida senza utilizzo di saponi.
Consigli
Va incoraggiata un’attenta igiene intima; vanno poi evitati gli indumenti stretti e colorati.
Eliminare i cibi ricchi di coca (coca cola, cioccolato, noci, nocciole).
IL DOLORE ANALE
Questo sintomo è motivo di frequente consulto medico, numerose possono essere le sue cause.
Cause più comuni
- Ematoma anale, ragadi anali, ascessi perianali, infezioni anali.
- Cause meno frequenti
- Malattie infiammatorie intestinali, neoplasia anale, sifilide anale, lcera TBC anale.
- Altre Cause (rare)
- Coccigodinia (s. degli elevatori), proctalgia fugace, dolore anale cronico idiopatico, stenosi idiopatica sfintere interno.
Mentre le cause dei primi due gruppi sono trattate opportunamente, difficile risulta la terapia delle cause rare, vediamo di cosa si tratta.
Coccigodinia
È anche nota come “Sindrome da spasmo degli elevatori” e colpisce in ugual misura sia uomini che donne. Si verifica uno spasmo del muscolo elevatore dell’ano. I pazienti riferiscono di essere molto irrequieti quando sono seduti.
Tra le cause sono stati riportati traumi della regione coccigea e la prolungata posizione seduta (microtraumi del coccige).
Si verificherebbe un’infiammazione locale muscolare alla base del dolore.
Sintomi
Il dolore è localizzato in genere all’ano retto ma può essere irradiato in modo variabile ai genitali, al coccige e talvolta ai glutei.
Diagnosi
È importante far eseguire una radiografia del segmento sacrococcigeo.
Terapia
Utili antalgici ed antinfiammatori con associazione di trattamenti locali quali il massaggio dei muscoli elevatori e l’elettrostimolazione (buoni risultati).
PROCTALGIA FUGACE
E’ sicuramente più tipica delle donne di età medio-giovane.
In genere rara (~ 4-5 volte l’anno oppure ogni 15 giorni o 1 volta al mese), breve e insospettata, di notevole intensità senza segnale e a comparsa generalmente notturna.
Solitamente la paziente localizza a livello del retto-ano la sede del dolore. La visita è negativa: non si trova una sede che scateni la sintomatologia.
Sintomi
Il dolore è localizzato in genere all’ano retto ma può essere irradiato in modo variabile ai genitali, al coccige e talvolta ai glutei.
Diagnosi differenziale
- Intussuscezione rettosigmoidea
- Fissurazioni
- Coccigodinia et al.
Terapia
Ciascuno trova un suo modo di alleviare il dolore ( posizione, camminare, autoesplorazione rettale, defecazione volontaria o altro). Utili analgesici e tranquillanti minori.
Dolore idiopatico cronico anale
Sovente non è presente all’esame clinico che in molti casi è normale (in alcuni casi è presente dolore ma molto vago). Si rileva una notevole componente ansiosa nel paziente.
A volte si ha irradiazione del dolore verso le cosce o i glutei.
Possono essere vari gli agenti causali come ad esempio una pregressa chirurgia anale o una difficoltosa defecazione.
Trattamento
- Riosservare più volte il paziente
- Rassicurare il paziente dopo avere eseguito tutti gli esami
- Trattamento personalizzato
- Stenosi idiopatica sfintere anale interno
L’unico dato caratteristico è l’ipertrofia senza ipertono dello sfintere.
Il trattamento è chirurgico e prevede la sfinterotomia anale interna (buoni risultati quasi sempre).